STAW KOLANOWY:
-
wycięcie lub naprawa łąkotek (szycie szwem klasycznym (outside-in, inside-out) lub z użyciem implantów)
-
rekonstrukcje więzadła krzyżowego przedniego (ACL)
-
rekonstrukcje więzadła krzyżowego tylnego (PCL)
-
rekonstrukcje pozostałych więzadeł kolana (MCL, LCL, PLC, ALL)
-
leczenie uszkodzeń powierzchni chrzęstnych
-
wycięcie zwłóknień i zrostów śródstawowych
-
usuwanie ciał wolnych
-
leczenie martwicy chrzęstno-kostnej
-
operacje naprawcze w niestabilności rzepki
-
synowektomia artroskopowa w RZS
-
biopsje operacyjne pod kontrolą artroskopii
-
osteotomie okołostawowe
-
endoprotezoplastyka kolana jedno-, dwu- i trójprzedziałowa, poresekcyjna
BARK:
-
dekompresja przestrzeni podbarkowej, w konflikcie podbarkowym
-
rekonstrukcja obrąbka stawowego w niestabilności barku
-
szew i rekonstrukcja ścięgien stożka rotatorów
-
naprawy obrąbka stawowego w uszkodzeniach typu SLAP
-
operacyjne leczenie niestabilności lub tendinopatii ścięgna głowy długiej mięśnia dwugłowego -LHBT
-
operacyjne lub przezskórne usuwanie zwapnień ze ścięgien stożka rotatorów
-
implantacje biowchłanialnego „balonu In-Space” w nienaprawialnych uszkodzeniach stożka rotatorów
STAW SKOKOWY:
-
naprawa uszkodzeń chrząstki stawowej
-
zabiegi rekonstrukcyjne więzadeł stawu skokowego
-
wycięcie zwłóknień śródstawowych
-
usuwanie ciał wolnych chrzęstno-kostnych
-
leczenie martwicy chrzęstno-kostnej
-
synowektomia artroskopowa w RZS
-
artrodezy stawu skokowego i podskokowego
INNE ZABIEGII ORTOPEDYCZNE:
-
leczenie operacyjne paluchów koślawych (Hallux valgus), palucha sztywnego
-
korekcja deformacji nabytych palców stopy
-
endoprotezoplastyka stawów (kolano, biodro, bark)
-
resekcje guzów pierwotnych i przerzutów nowotworowych do kości z rekonstrukcją ubytków
-
endoprotezoplastyka poresekcyjna w guzach kości i stawów
-
leczenie zespołu cieśni kanału nadgarstka
-
leczenie operacyjne złamań kości
-
usuwanie zespoleń / implantów położonych podskórnie
LECZENIE ZMIAN ZWYRODNIENIOWYCH STAWÓW ORAZ ENTEZOPATII I TENDINOPATII przez podanie osocza bogatopłytkowego (PRP) i/lub komórek macierzystych.
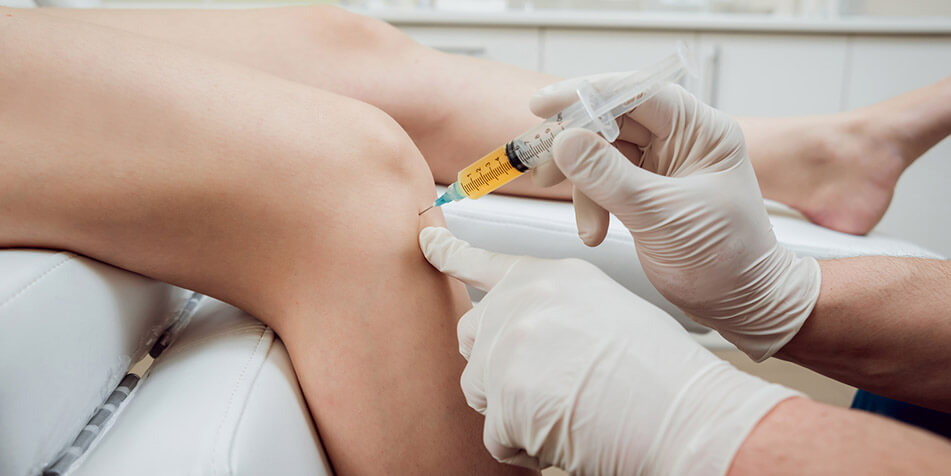
PRP
Osocze bogatopłytkowe PRP (Platelet Rich Plasma) jest autologicznym koncentratem płytek krwi zawieszonych w niewielkiej objętości osocza. Płytki krwi zawierają liczne substancje, pobudzające naturalne procesy naprawcze organizmu, zwane czynnikami wzrostu. Wśród nich należy wymienić PDGF, TGF-β1, TGF-β2, VEGF oraz EGF. PRP zawiera również białka odpowiedzialne za adhezję komórkową: fibrynę, fibronektynę oraz vitronektynę. Czynniki wzrostu uwolnione z płytek krwi pobudzają migrację komórek zapalnych w miejsce uszkodzenia, inicjują procesy naprawcze, odbudowę uszkodzonych tkanek, aktywując komórki multipotencjalne.
PRP jest preparatem autologicznym, czyli aplikowane płytki krwi są otrzymywane z pobranej wcześniej krwi pełnej od tego samego chorego. Krew jest pobierana na kilkadziesiąt minut przed podaniem i jej procedura nie różni się od pobrania krwi na badania laboratoryjne. PRP otrzymywane jest w procesie wirowania krwi pełnej, w trakcie którego otrzymujemy poprzez sedymentację frakcję płytkową. Dzięki specjalnym zestawom płytki krwi zostają oddzielone od pozostałych elementów morfotycznych krwi i częściowo również od osocza.
Po przygotowaniu preparatu PRP, zagęszczone płytki krwi są aplikowane pacjentowi w postaci iniekcji, w miejsce uszkodzenia. Istotne dla całego procesu leczenia jest podawanie koncentratu płytek pod kontrolą usg, zwłaszcza do miejsc położonych głęboko i na niewielkim obszarze. Zapewnia ono bezpieczne i dokładne podanie płytek w strefę uszkodzena.
Należy pamiętać, że pacjenci zgłaszający się z powodu chorób kończyny dolnej muszą przyjść na podanie zaopatrzeni w kule łokciowe. Chorzy z chorobami kończyn górnych mogą potrzebować temblaka lub innej specjalistycznej ortezy. Szczegółowe informacje na temat rodzaju oraz okresu stosowania unieruchomienia uzyskają Państwo podczas wizyty kwalifikacyjnej. Pacjent po podaniu PRP najczęściej nie jest w stanie sam prowadzić samochodu. Większość pacjentów przez pierwsze kilka dni w miejscu podania koncentratu bogatopłytkowego zgłasza dolegliwości bólowe.
Ważne jest aby nie stosować w terapii p/bólowej leków z grupy NLPZ. Terapia płytkopochodnymi czynnikami wzrostu (PRP) znalazła zastosowanie w leczeniu:
- tendinopatii ścięgien mięśni stożka rotatorów
- entezopatii prostowników nadgarstka (łokieć tenisisty)w
- entezopatii zginaczy nadgarstka (łokieć golfisty)
- tendinopatii i entezopatii ścięgna mięśnia czworogłowego
- entezopatii i tendinopatii więzadła rzepki
- entezopatii i tendinopatii ścięgna Achillesa
- entezopatii rozcięgna podeszwowego
- entezopatii przyczepów bliższych zginaczy krótkich palców
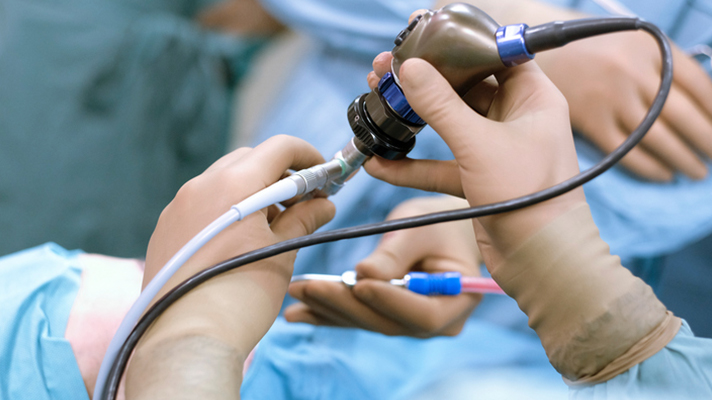
Artroskopia
to zabieg polegający na „zajrzeniu” do wnętrza stawu w celu zbadania i leczenia istniejących schorzeń stawu.
Najczęściej wykonywana jest artroskopia kolana, ale można w ten sposób operować także inne stawy: barkowy, biodrowy, skokowy, nadgarstek. Zabieg artroskopii służy przede wszystkim do naprawy uszkodzeń struktur wewnątrzstawowych, takich jak łąkotki, obrąbek, więzadła i chrząstka stawowa. Przy pomocy artroskopii możemy również pobrać próbki tkanki lub wyciąć tkanki patologiczne. Artroskopię diagnostyczną wykonuje się obecnie bardzo rzadko, w wyjątkowych przypadkach. Jej celem jest wyjaśnienie przyczyny bólu, obrzęku lub stanu zapalnego, kiedy diagnostyczne metody nieinwazyjne nie przynoszą rozpoznania
Zabieg artroskopii przeprowadzany jest zwykle w znieczuleniu ogólnym lub podpajęczym („do kręgosłupa”). O szczegółach związanych ze znieczuleniem poinformuje Państwa lekarz anestezjolog. Stosowane jest również czasami dodatkowo znieczulenie miejscowe (podanie środka znieczulającego dostawowo).
Przed rozpoczęciem operacji na kolanie czy stawie skokowym, może zostać zastosowana opaska uciskowa na udo, aby zmniejszyć ryzyko krwawienia w trakcie zabiegu. Poprzez małe nacięcie (ok. ½-1 cm) wprowadzony zostaje przez lekarza operującego optyczny przyrząd (artroskop) – grubości ołówka. W artroskopii kolana stosujemy najczęściej dostęp przednio-boczny i przednio-przyśrodkowy, na wysokości szpary stawowej. Staw jest następnie wypełniany płynem (solą fizjologiczną), dzięki czemu możliwe jest obejrzenie miniaturową kamerą całej jamy stawu. W trakcie zabiegu stosuje się dodatkowo specjalistyczne narzędzia, wprowadzone do jamy stawu przez porty operacyjne. Szczegóły zabiegu różnią się w zależności od uszkodzenia wewnątrzstawowego i wymagają oddzielnego omówienia. Przez dodatkowe nacięcie można również pobrać próbki tkanek stawu do badania histopatologicznego.
Protezoplastyka kolana
Staw kolanowy jest jednym z największych i najbardziej złożonych stawów ustroju. Składa się na niego dalszy koniec kości udowej, który opiera się i ślizga po bliższej powierzchni kości piszczelowej, całość stawu dopełnia rzepka, która ma swój ślizg na przedniej powierzchni dalszego końca kości udowej. Duże więzadła łączą kość udową z kością piszczelową zapewniając stabilność stawu. Długie mięśnie uda zapewniają siłę stawu kolanowego. Czym jest wymiana stawu kolanowego?
Podczas tego zabiegu elementy powierzchni stawowych zastępuje się implantami metalowymi i plastikowymi. Zabieg wykonuje się w celu uśmierzenia bólu, który jest najczęściej spowodowany zużyciem i wytarciem chrząstki stawu kolanowego. Istnieją dwa typy wymiennej alloplastyki stawu kolanowego Częściowa alloplastyka stawu kolanowego - wymianie podlega tylko zużyty przedział kolana. Całkowita alloplastyka stawu kolanowego - wymiana wszystkich powierzchni stawowych. Przy całkowitej endoprotezoplastyce stawu kolanowego proteza jest zbudowana z czterech części. Cześć piszczelowa protezy składa się z dwóch elementów i jest mocowana do wierzchołka goleni. Część ta zawiera metalowy element pozwalający na umocowanie jej bezpośrednio do kości, oraz plastikową wkładkę, która tworzy powierzchnię nośną. Część udowa protezy jest mocowana do dolnej części kości udowej. Czwarty element protezy stawu kolanowego, jeśli jest to konieczne mocuje się do wewnętrznej powierzchni rzepki.
Zabieg operacyjny zwykle zajmuje od 1 do 2 godzin, a pobyt pacjenta w szpitalu zamyka się w przedziale od 3 do 10 dni. Zabieg wykonuje się z prostego cięcia o długości 10-23cm na przedniej powierzchni stawu kolanowego. Szwy lub zszywki mogą być wchłaniane, jednak niewchłaniane należy usunąć do 14 dni po zabiegu operacyjnym. Czas, po jakim pacjent jest wypisywany do domu zależy od wielu czynników, wliczając w to uwarunkowania społeczne. Istotną częścią całego procesu leczenia jest prawidłowo przeprowadzona rehabilitacja, która zapobiega powstawaniu przykurczy stawowych, poprawia ruchomość operowanego stawu i pomaga wzmocnić mięśnie poruszające kończyną
Wróć
